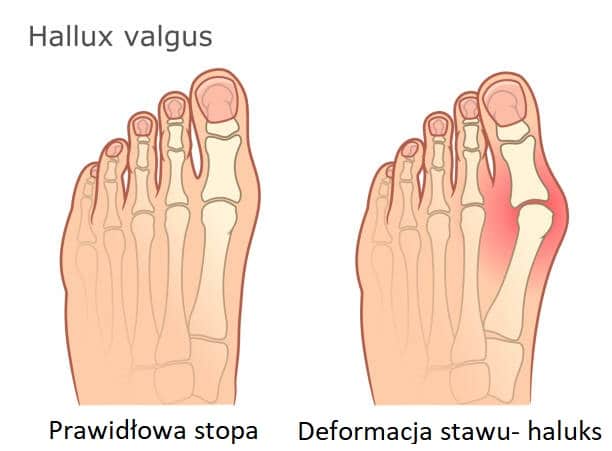
“Koślawy paluch” zwany potocznie haluksem (łac. hallux valgus) dotyka ponad połowę społeczeństwa. Tę ogromną skalę problemu można bez problemu zaobserwować na basenach, plażach lub latem kiedy wszyscy zrzucają ciężkie, zabudowane buty i wskakują w odkryte sandały czy japonki.
Nierzadko haluksy są przyczyną wstydu czy zakłopotania, co generuje obawę przed pokazywaniem swoich stóp. Statystyki wyraźnie pokazują, że nikt z problemem koślawych paluchów nie jest odosobniony. To powszechna deformacja, której z pewnością nie trzeba się wstydzić.
Należy jednak pamiętać, że oprócz nieestetycznego wyglądu, haluksy ciągną za sobą wiele przykrych konsekwencji. Dlatego warto zgłosić się z nimi do specjalisty, by ten dopasował odpowiednie postępowanie i rozpoczął adekwatne leczenie.
W Centrum KORE w Swarzędzu mamy wieloletnie doświadczenie w nieoperacyjnym leczeniu haluksów.
Z artykułu dowiesz się:
Jak powstaje haluks?
Jak wygląda haluks raczej każdy wie. To charakterystyczne odchylenie palucha stopy w stronę pozostałych palców, co spowodowane jest deformacją I stawu śródstopno-paliczkowego.
Powstaje wówczas guzek, który tworzy wystająca kość. Deformacja może się powiększać ze względu na patologiczną nadbudowę kostną (wywołaną np: stanem zapalnym lub podrażnieniem).
Konkretne przyczyny haluksów nie są do końca znane, jednak zaobserwowano, że paluch koślawy często towarzyszy dysfunkcjom zlokalizowanym w innych strukturach ciała (np: w stawie biodrowym).
Kto jest bardziej narażony na powstawanie haluksów?
- Ze względu na to, że jest to dolegliwość niezwykle rozpowszechniona – haluksy mogą spotkać każdego. Szacuje się że nawet 60% osób starszych ma problemy ze stopami w postaci różnorakich deformacji (do tej grupy należą także paluchy koślawe).
- Wiek nie gra tu jednak większej roli, ponieważ haluksy stwierdza się u jednej piątej osób w wieku od 18 do 65 roku życia. Naukowcy twierdzą, że znacznie większe ryzyko powstawania haluksów mają nie tylko osoby starsze, lecz także kobiety i osoby z BMI powyżej 25.
- Do czynników zwiększających ryzyko zalicza się również predyspozycję genetyczną, jednak znaczenie dziedziczenia tej deformacji jest wciąż w stadium badań.

Haluksy – przyczyny
Do czynników sprawczych palucha koślawego należą:
- Niewłaściwa współpraca mięśni krótkich i zewnętrznych stopy
- Zmniejszona siła mięśni zginających i odwodzących paluch
- Nieprawidłowe ustawienie kości piętowej
- Płaskostopie poprzeczne
- Nieprawidłowy wzorzec obciążania stopy podczas chodzenia
- Zaburzenia funkcji więzadeł i powięzi podeszwowej
- Brak aktywności fizycznej
- Długotrwałe przebywanie w pozycji stojącej
- Nadmierne obciążenie stóp (np: poprzez intensywne treningi)
- Długotrwałe noszenie wąskiego obuwia
- Niedopasowane obuwie
- Zapalenie stawów stopy
- Urazy stopy doznane w przeszłości
- Nerwiak Mortona
Umów się na leczenie haluksów:
Tel: 503-733-127
Pracujemy od poniedziałku do piątku w godzinach od 7:00 do 20:00

OPINIE O NAS:
Naukowe zagwostki
Choć do tej pory uważano, że za haluksy odpowiedzialne są złe nawyki i nieprawidłowo dobrane buty (w szczególności zbyt ciasne lub wymuszające określoną pozycję stopy tak jak szpilki), otyłość i płaskostopie – to okazuje się, że haluksy mogą być co prawda potęgowane przez te czynniki, jednak główne przyczyny leżą w genach.
Udowodnili to naukowcy pod kierownictwem dr Mariana Hannana z Hebrew SeniorLife i Harvard Medical School w Bostonie (USA). Zespół zebrał grupę liczącą 1370 osób o średnim wieku 66 lat (z czego 57% stanowiły kobiety). Skontrolowano ich stopy pod względem różnych deformacji i zwyrodnień, artretyzmu i chorób autoimmunologicznych.
Haluksy stwierdzono u 31% badanych, za co w dużym stopniu odpowiedzialna jest skłonność dziedziczna. Naukowcy wysunęli wniosek, że ludzie dziedziczą konkretny kształt stopy, który w dalszym życiu predysponuje do rozwoju konkretnych deformacji. Dlatego coraz częściej mówi się o rodzinnym występowaniu haluksów.
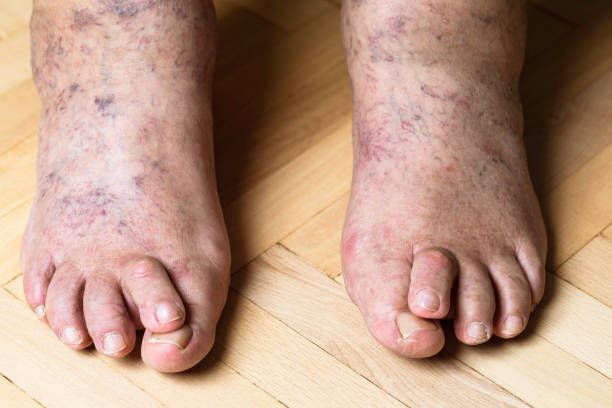

Objawy palucha koślawego
- Wygięcie w I stawie śródstopno-paliczkowym (spowodowane niewłaściwym ustawieniem pierwszej kości śródstopia wraz z paliczkiem bliższym) sprawia, że zakres ruchu zginania palców jest upośledzony.
- Co więcej, koślawe ustawienie palucha ma wpływ także na pozycję pozostałych palców stopy, które ustawiają się w sposób niefizjologiczny. Zaczynają odchylać się na zewnątrz, a niekiedy nawet zachodzić na siebie.
- Drugi palec jest permanentnie spychany przez paluch, przez co może przekształcić się w tak zwany palec młotkowaty. Polega to na znacznym jego wydłużeniu względem pozostałych palców stopy.
Pierwsza faza haluksa opiera się na stopniowym osłabieniu tkanek po wewnętrznej stronie palucha. Dochodzi także do zmian degeneracyjnych. W następnych w etapach, kiedy zniekształcenie jest wyraźniejsze i wciąż się pogłębia, może dojść do zapalenia błony maziowej stawów śródstopia.
Ze względu na fakt, że podczas chodzenia kostna wypukłość jest stale drażniona przez obuwie – powstaje przewlekły stan zapalny i szereg dalszych niekorzystnych procesów.
Do typowych objawów należą przede wszystkim dolegliwości bólowe w okolicy palucha od strony przyśrodkowej (w miejscu, w którym znajduje się kostny guzek). Wystająca kość staje się także poważnym problemem podczas dobierania obuwia.
Ucisk podczas chodzenia będzie bowiem wywoływał dyskomfort i ból.
W Centrum KORE potrafimy skutecznie leczyć tego typu dolegliwości.
Skóra dookoła haluksa może być twarda, a nawet opuchnięta. Ze względu na podrażnienia lub panujący stan zapalny – może pojawić się zaczerwienienie lub bolesne odciski na stopach. Jeśli problemy z chodzeniem i ból zaczną utrudniać normalne funkcjonowanie – konieczna jest konsultacja ze specjalistą i ustalenie rodzaju leczenia.
Do ortopedy warto zgłosić się nie tylko w ostateczności, lecz także po zauważeniu początkowych zmian zwyrodnieniowych nie dających jeszcze dolegliwości bólowych, ponieważ wtedy skorygowanie nieprawidłowości znacznie łatwiejsze I krótkotrwałe.
Diagnostyka
Do najważniejszego badania diagnostycznego w ocenie stopnia zaawansowania palucha koślawego należy RTG. Zdjęcie rentgenowskie powinno zostać wykonane w pozycji stojącej i projekcji AP (czyli “z góry”, by uwidocznić grzbietową część stopy).
Do oceny haluksa oznacza się parametry takie jak: kąt koślawości palucha, kąt międzyśródstopny I/II, kąt przywiedzenia przodostopia względem stępu, kąt międzypaliczkowy I, końcowy kąt powierzchni stawowej kości śródstopia oraz relatywną długość I i II kości śródstopia.
Podczas wizyty u specjalisty i zebraniu przez niego dokładnego wywiadu – konieczne jest przeprowadzenie badania fizykalnego.
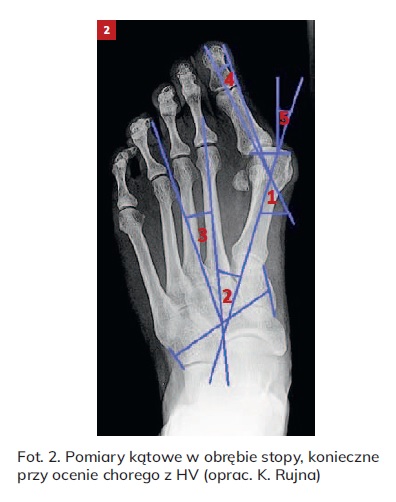

Specjalista zwróci uwagę nie tylko na deformację stopy i wypukłość kostną, ale także oceni oś ustawienia stopy w stosunku do podudzia, pozycję kości piętowej oraz wielkość kąta koślawości palucha (zawartego między osią I kości śródstopia i osią paliczka bliższego, który się wygina w stronę pozostałych palców). Jeśli wartość tego kąta przekroczy 15° – świadczy to o haluksie.
Badanie (czy to przez lekarza ortopedę, ortopodologa czy fizjoterapeutę) polega również na ocenie zakresu ruchu zgięcia grzbietowego stopy, sprawdzeniu funkcji mięśnia zginacza i odwodziciela palucha, ocenie siły mięśnia czworogłowego uda, ustawienia miednicy i osi kończyny dolnej (w tym celu pacjent proszony jest o stanie na jednej kończynie).
Często wykonywane jest również USG stopy.
Stopień zaawansowania haluksów
Ocena palucha koślawego stanowi niezwykle ważny element, dzięki któremu można rozpocząć odpowiednią terapię dopasowaną do konkretnego pacjenta. W tym celu wykorzystuje się skalę Manchester.
I stopień – odchylenie dużego palca stopy do 20°, oznacza stopę prawidłową, brak jakiejkolwiek deformacji
II stopień – odchylenie dużego palca stopy do 30°, oznacza łagodną deformację
III stopień – odchylenie dużego palca stopy do 50°, oznacza umiarkowaną deformację
IV stopień – odchylenie dużego palca stopy powyżej 50°, oznacza zaawansowaną deformację
Haluksy – leczenie
Przed podjęciem jakichkolwiek działań zmierzających do zmniejszenia bądź całkowitego wyeliminowania problemu haluksów, należy zdać sobie sprawę z faktu, że koślawe paluchy są często jedynie częścią wielu jednocześnie istniejących patologii stopy.
Fizjoterapeuta musi więc dojść do źródła wszystkich dysfunkcji. Tylko wtedy możliwe jest dobranie stosownego leczenia i uzyskanie rzeczywistych efektów.
Leczenie zachowawcze haluksów
Pacjent który ma koślawość występującą rodzinnie, ale nie odczuwa dolegliwości bólowych lub dyskomfortu (lub odczuwa je rzadko), a problem stanowi głównie sam aspekt estetyczny – może skorzystać z leczenia zachowawczego.
Działania te nie zlikwidują całkowicie wygięcia palucha, jednak przyczynią się do zatrzymania procesu deformacyjnego i znacznie złagodzą ból haluksów podczas chodzenia.
- Noszenie szerokich butów z niskim obcasem i miękką podeszwą – trzeba unikać obuwia predysponującego do powstawania haluksów, zwłaszcza wysokich obcasów. Należy też uważać na buty zbyt ciasne i takie, które mają wąskie noski. Taki typ powoduje przeciążenia przedniej części stóp i pogłębianie wady.
- Zimne okłady – w przypadku wystąpienia stanu zapalnego, obrzęku haluksa, zaczerwienienia i bolesności podczas chodzenia – pomocne będą kompresy z lodu. Wystarczy przyłożyć lód do wyrośli kostnej i trzymać nie dłużej niż 5 minut. Trzeba jednak pamiętać, żeby kontakt lodu i skóry nie był bezpośredni. Warto go owinąć na przykład ściereczkę.
- Utrata nadmiernych kilogramów – osoby z nadwagą lub otyłością mają o wiele większe ryzyko powstawania haluksów. Predysponują również do płaskostopia, które także może przyczynić się do wystąpienia palucha koślawego. Większa aktywność fizyczna, ustalenie odpowiedniej diety i redukcja masy ciała pozwolą zmniejszyć prawdopodobieństwo wystąpienia deformacji stóp.
- Środki przeciwbólowe – jeśli dolegliwości są bardzo nasilone, ból jest dotkliwy i utrudnia normalne funkcjonowanie – można sięgnąć po jeden z leków z grupy NLPZ (niesteroidowych leków przeciwzapalnych), które są dostępne bez recepty. Zredukują ból oraz skutecznie złagodzą stan zapalny, co zmniejszy ryzyko patologicznej nadbudowy kostnej i pogorszenia deformacji. Trzeba pamiętać, by nie przyjmować ich przez długi czas, ponieważ mają wiele działań niepożądanych (w szczególności na układ pokarmowy).
- Separatory na haluksy – można go dostać w aptece, w sklepach ortopedycznych lub zamówić przez Internet. Zazwyczaj są wykonane z silikonu, a ich zadaniem jest izolacja palucha od pozostałych palców stopy. Przynoszą ulgę w bólu i zwiększają komfort chodzenia, jednak nie mają właściwości leczniczych. Choć mogą zatrzymać proces powiększania się haluksów, to nie przywrócą prawidłowego ustawienia stopy.
- Opaski na haluksy – mają działanie podobne do separatorów. Zazwyczaj obejmują cały paluch i opasają dookoła śródstopie. Dzięki temu opaska się nie zsuwa, ani nie zmienia położenia podczas chodzenia. Takie rozwiązania przynoszą korzystne efekty nie tylko w zapobieganiu haluksów, ale także są wykorzystywane podczas rehabilitacji pooperacyjnej.
- Wkładki ortopedyczne do butów – stabilizują kości śródstopia i palucha, podnoszą łuk poprzeczny stopy zapobiegając lub poprawiając stan płaskiej stopy, gwarantują odpowiednią amortyzację i dopasowują się do kształtu stopy. Dzięki temu zwiększają komfort chodzenia, minimalizują dolegliwości bólowe i pozwalają na długotrwałe noszenie obuwia bez uciążliwych doznań.
- Fizjoterapia oraz ćwiczenia – stanowią niezbędny element terapii palucha koślawego. Systematyczna praca, przestrzeganie zaleceń fizjoterapeuty i dobrze dobrana terapia przynoszą wyraźne efekty, znaczne poprawienie stanu haluksów. A u Pacjentów, którzy zdecydowali się na operację – szybszy powrót do zdrowia po chirurgicznej korekcji deformacji haluksów.

Fizjoterapeutyczne metody leczenia haluksów
Fizjoterapia w leczeniu haluksów kojarzy się głównie z rehabilitacją pooperacyjną. Okazuje się jednak, że techniki oferowane przez specjalistyczne placówki są w stanie znacznie poprawić stan palucha koślawego, zniwelować dolegliwości bólowe i zabezpieczyć przed powiększaniem się patologicznej zmiany (zamiast operacji na haluksy).
Przeczytaj nasz artykuł Jak leczymy Haluksy w Centrum KORE.


Fizjoterapeuta przed doborem odpowiedniej terapii oceni stan haluksów, ale także podda uważnej ocenie funkcjonalnej liczne mięśnie i więzadła wchodzące w skład stopy oraz łydki. Po tym etapie, specjalista wybierze odpowiednią technikę leczniczą.
Masaż tkanek głębokich
Definicje masażu zna każdy i w tym przypadku również nie będzie niczego zaskakującego. Fizjoterapeuta swoją pracę rozpoczyna powierzchownie, delikatnie i miękko jednocześnie obserwując pacjenta i jego wrażliwość. Następnie stopniowo zwiększa siłę nacisku i wykonuje ruchy bardziej zdecydowane.
Masaż tkanek głębokich przynosi znaczne efekty jeśli chodzi o zmniejszenie bólu, zwiększenie giętkości i płynności ruchu (co przywraca lepszą postawę i komfort podczas poruszania się, a także zmniejsza napięcie mięśniowe).
Uwalnianie punktów spustowych
Punkt spustowy (można spotkać się też ze skrótem TrP, czyli trigger point) to niewielki obszar w mięśniach lub więzadłach, który jest niezwykle tkliwy i napięty. Dotyk wywołuje silny ból, który promieniuje w odległe miejsca. Uwolnienie TrP brzmi być może nieco mistycznie, jednak polega na kilku prostych działaniach.
Niezwykle istotna jest znajomość anatomii, umiejętności manualne fizjoterapeuty, a także zaangażowanie pacjenta. Punkt spustowy może mieć wielkość nawet jednego centymetra sześciennego i tak mały obszar musi zostać odnaleziony. Wówczas można przystąpić do dezaktywacji TrP poprzez wywołanie kilkusekundowego nacisku.
Powoduje to chwilowe niedokrwienie tego miejsca, a po zwolnieniu ucisku – efekt przekrwienia. Dzięki temu tkanki zostają odżywione, rozluźnione, a aktywność punktu spustowego znacznie zmniejszona (dzięki czemu ból zostaje zniesiony, a zakres ruchomości znacznie poprawiony).
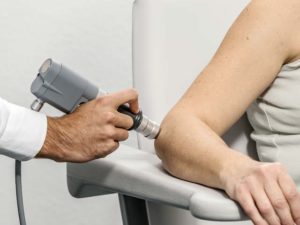
Fala uderzeniowa
Pozaustrojowa fala uderzeniowa (skrót to ESWT, z ang. extracorporeal shock wave therapy) zyskała olbrzymią popularność w wielu krajach, także w Polsce. Specjaliści chętnie wykorzystują tę technikę ze względu na wyraźne i korzystne efekty w leczeniu wielu schorzeń.
W leczeniu palucha koślawego falę uderzeniową wykorzystuje się w obrębie takich struktur anatomicznych jak: rozcięgno podeszwowe, mięśnie międzystopne oraz mięsień odwodziciela palucha.
Działanie fali ciśnienia o odpowiedniej mocy ma na celu zwiększenie płaszczyzny podporu ciała, skorygowanie właściwego osadzenia środka ciężkości ciała, a także rozluźnienie nadmiernie napiętej okolicy podeszwowej stopy. Efekty przeciwbólowe są uzyskiwane w krótkim czasie, tak samo jak poprawa mobilności.
Laseroterapia wysokoenergetyczna
Czyli HILT (ang. high-intensity laser therapy) to metoda wykorzystująca specjalne lasery o mocy przekraczającej 500 mW, dzięki czemu oprócz efektu biostymulującego, można również uzyskać efekt termiczny. Poprawia to mikrokrążenie w tkankach, pobudza tworzenie nowych naczyń krwionośnych, wzrasta aktywność enzymów, komórki są pobudzane do regeneracji, a ich metabolizm znacznie przyspiesza.
Co więcej, zwiększa się rozciągliwość włókien kolagenowych, a tkanka mięśniowa zostaje rozluźniona. Wykorzystanie lasera wysokoenergetycznego w leczeniu haluksa pozwala na uzyskanie szybkich efektów przeciwbólowych, przeciwzapalnych oraz regeneracyjnych.
Igłoterapia sucha
Ta technika jest już inwazyjna, ponieważ polega na wprowadzeniu cienkiej igły akupunkturowej przez powłoki skórne. Bardzo często wykorzystuje się tę technikę w celu dezaktywacji punktu spustowego, nakłuwania przyczepów mięśniowych oraz stymulacji więzadeł i okostnej.
Igłoterapia pozwala na poprawienie ukrwienia tkanki, która jest poddana zabiegowi, a także stymulowane jest wydzielanie histaminy. Jest to naturalnie występujący w organizmie hormon odpowiadający za początkowe etapy procesu zapalnego, który zapoczątkowuje regenerację tkanek.
Jeśli chodzi o leczenie haluksów, zabieg wykonywany jest głównie na mięśniu gruszkowatym i mięśniu odwodzicielu palucha ze względu na najlepsze efekty przeciwbólowe.

Kinesiotaping
Czyli popularne plastrowanie dynamiczne. Polega na oklejaniu specjalnymi, elastycznymi taśmami wybranych części ciała w taki sposób, by zmusić mięśnie do pracy w odpowiedniej osi.
Technika ta pozwala nie tylko pokonać uciążliwy ból, ale także skorygować ustawienie palucha względem pozostałych palców.
Autoterapia
Pacjent powinien regularnie wykonywać szereg ćwiczeń rozciągających konkretne mięśnie palucha i tylnego przedziału podudzia. Skuteczne są też techniki polegające na rolowaniu (np: z użyciem wałka piankowego) rozcięgna podeszwowego i mięśni łydki.
Haluksy leczenie operacyjne
Zabieg operacyjnego usunięcia haluksów przeprowadza się w sytuacji, gdy niechirurgiczne metody leczenia haluksów zawiodą, a zmiany są wyraźne, szybko postępujące i utrudniają codzienne funkcjonowanie Pacjenta. W takim przypadku zalecane jest leczenie operacyjne haluksów, po którym pacjentów czeka długi okres rehabilitacji.
Istnieje kilka metod chirurgicznych, jednak wszystkie mają na celu korekcję ustawienia kości palucha i stawu śródstopno-paliczkowego.
Chirurg nacina skośnie skórę, co pozwala na odsłonięcie deformacji, zlikwidowanie jej i zabezpieczenie (np: za pomocą odpowiedniej śruby). Należy pamiętać, że proces powrotu do pełnej sprawności jest długotrwały i wymaga regularnej rehabilitacji w gabinecie fizjoterapeuty i samodzielnych ćwiczeń w domu.
Jak długo nie można chodzić po operacji haluksa?
Tzw. bezgipsowe metody leczenia operacyjnego haluksów dają możliwość poruszanie się w specjalnym bucie już na drugi dzień po operacji, jednak może to być najwyżej krótki dystans. Na pewno chodząc ostrożnie – nie wolno stawać na przedniej części stopy. Prowadzenie samochodu jest możliwe dopiero po ok. 6 tygodniach.
Pacjent po operacyjnym leczeniu haluksa nie musi leżeć w łóżku, wręcz przeciwnie, zalecane jest, aby jak najszybciej zaczął wykonywać zalecone przez specjalistę ćwiczenia.
Szwy pooperacyjne zazwyczaj ściągane są po 2-3 tygodniach od wykonania zabiegu. Do momentu zagojenia się rany pooperacyjnej, nie wolno zanurzać stopy w wodzie.
W okresie pooperacyjnym unikaj palenia papierosów, ponieważ w istotny sposób spowalniają one gojenie się ran i zrost kostny.
Odzyskanie pełnej sprawności zazwyczaj następuje w przeciągu 2–3 miesięcy od operacji. Do tego czasu bardzo ważne jest utrzymywanie palucha w prawidłowej pozycji, która ułatwi gojenie i umożliwi prawidłowy zrost kostny.
Ile zwolnienia potrzebuję po operacji haluksów?
Najczęściej proponuje się chorym około 3-4 tygodni zwolnienia. W sytuacji wykonywania pracy zawodowej, która wymaga stania czy chodzenia – lepiej zakładać 3 miesiące zwolnienia.

Rehabilitacja po operacji haluksów
Główne cele rehabilitacji po leczeniu operacyjnym haluksów to:
- przywrócenie sprawności stawu,
- zniwelowanie dolegliwości bólowych pacjenta,
- rozciągnięcie przykurczonych tkanek,
- mobilizacja blizny pooperacyjnej.
Osiągnięcie wyżej wymienionych celów jest możliwe dzięki zastosowaniu szeregu metod fizjoterapeutycznych, a wśród nich:
- poprzez naukę prawidłowego chodu,
- rozciągnięcie przykurczonych mięśni,
- wzmocnienie osłabionych mięśni,
- przeciwbólowe zabiegi fizykoterapeutyczne.
Ćwiczenia po operacji haluksów przeprowadza się początkowo pod okiem doświadczonego fizjoterapeuty a po opanowaniu ich metodologi przez Pacjenta, niektóre można wykonywać samodzielnie w domu.
Przykładowy zestaw ćwiczeń, które można wykorzystać w pooperacyjnym leczeniu haluksów:
- Usiądź na krześle, stopy ustaw płasko na podłodze. Powoli zginaj palce u stopy, przesuwając je po podłożu. Wykonuj ćwiczenie przez 4–5 minut.
- Usiądź na krześle, stopy ustaw płasko na podłodze. Powoli odginaj palce u stopy, kierując je w stronę sufitu. Wykonuj ćwiczenie przez 4–5 minut.
- Usiądź na krześle, stopy ustaw płasko na podłodze. Powoli wspinaj się na palce, bez obciążania stopy ciężarem własnego ciała. Wykonuj ćwiczenie przez 3–4 minuty.
- Usiądź na krześle, unieś nogę kilka cm nad podłogę. Powoli wykonuj zgięcie podeszwowe i grzbietowe zgodnie z fizjologicznym zakresem ruchomości. Wykonuj ćwiczenie przez 4–5 minut.
Najczęściej pojawiające się pytania:
Czy można cofnąć haluksy?
Można. Całkowite cofnięcie haluksów gwarantuje chirurgiczne usunięcie deformacji, jednak jeśli zmiana nie jest zbyt rozległa, można zastosować leczenie zachowawcze w postaci separatorów, opasek, odpowiednich ćwiczeń i technik fizjoterapeutycznych.
Wbrew utartym stereotypom, pacjenci z haluksami nie są skazani na pogłębiającą się niesprawność. Odpowiednio dobrane metody leczenia przyniosą znaczne skutki w postaci poprawy parametrów biomechanicznego obciążenia stóp i zmniejszenia dolegliwości bólowych.
Jak złagodzić ból haluksa?
Bolący haluks może dać się we znaki, zwłaszcza podczas długotrwałych spacerów. Przed założeniem butów, warto włożyć do nich odpowiednie wkładki ortopedyczne, nałożyć na haluks opaskę lub w inny sposób zabezpieczyć przed podrażnieniami.
W przypadku większego bólu pomocne będą okłady z lodu i leki przeciwbólowe, jednak najlepsze efekty gwarantują techniki fizjoterapeutyczne (HILT, ESWT, uwalnianie punktów spustowych, igłoterapia i wiele innych).
Umów się na leczenie haluksów:
Tel: 503-733-127
Pracujemy od poniedziałku do piątku w godzinach od 7:00 do 20:00



OPINIE O NAS:
Specjaliści KORE
Bibliografia:
- Fizjoterapia w ortopedii, dr hab. n. med. Dariusz Białoszewki, Warszawa 2014
- Ortopedia i traumatologia 2, prof. dr hab. med. Tadeusz Sz. Gaździk, Warszawa 2010
- mgr Krzysztof Rujna, dr n.med. Małgorzata Chochowska, mgr Agnieszka Mikołajczak, “Kompleksowe leczenie zachowawcze hallux valgus w oparciu o własne doświadczenia kliniczne”.
- lek. Karolina Stępień, “Haluksy” https://www.mp.pl/pacjent/ortopedia/choroby-urazy/265154,haluksy
- Lek. Piotr Chomicki Bindas, “Pacjent z paluchami koślawymi (“halluksy”) w gabinecie POZ. Jak postępować?” https://www.mp.pl/medycynarodzinna/ekspert/pytania-do-eksperta/186882,pacjent-z-paluchami-koslawymi-halluksy-w-gabinecie-poz-jak-postepowac
- https://centrum-kore.pl/aktualnosci/leczenie-haluksow-poznan-swarzedz-wrzesnia-poznan-gniezno-halluxy/
- https://www.nhs.uk/conditions/bunions/
Data publikacji: 20.04.2022
Data ostatniej aktualizacji: 23.10.2023


Dagmara Porada – Redaktor medyczny
Studiuje Medycynę na kierunku lekarskim na Śląskim Uniwersytecie Medycznym w Katowicach. Copywriterka z 6-letnim stażem i lekkim piórem. Twórczyni wielu artykułów, opisów i blogów firmowych. Miłośniczka psów i dobrej książki.